استاد اپیدمیولوژی دانشگاه علوم پزشکی شهید بهشتی مطرح کرد
مرگ بیماران کرونا در ایران ۲/۵ برابر میانگین دنیا
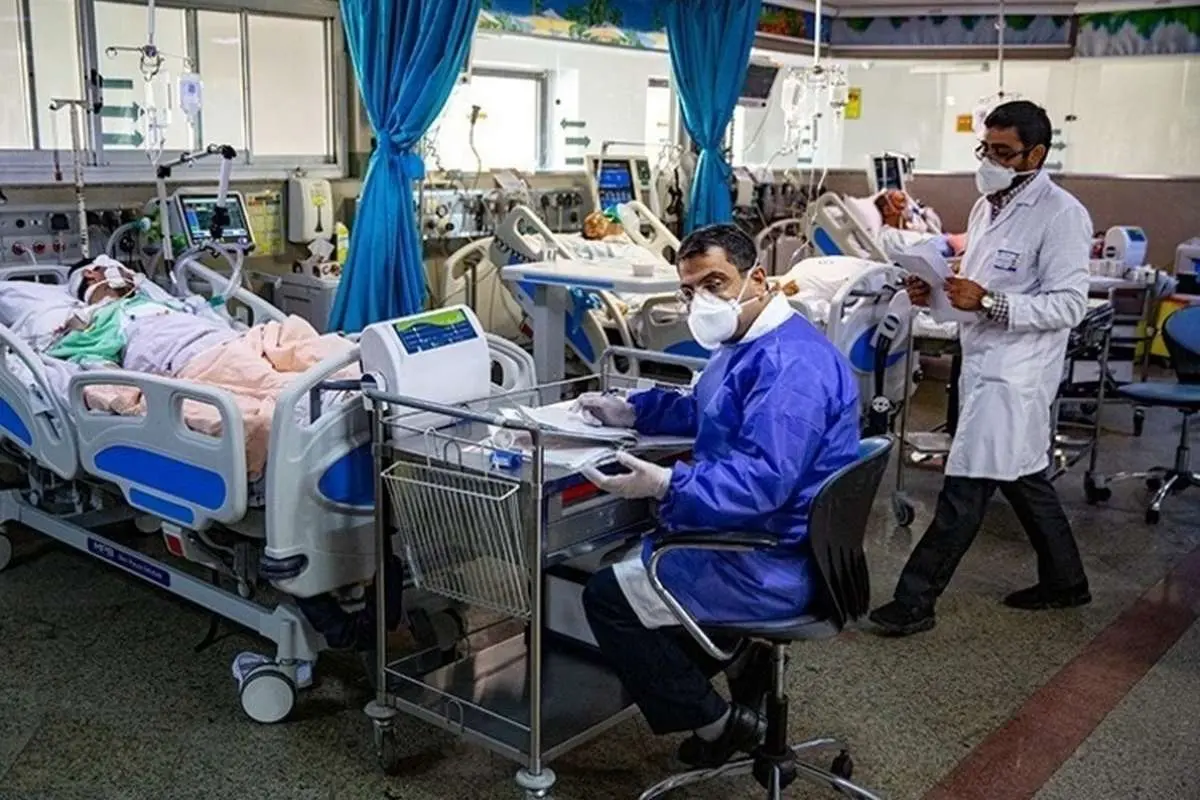
استاد اپیدمیولوژی دانشگاه علوم پزشکی شهید بهشتی با بیان اینکه اکنون میانگین مرگ ناشی از کرونا در ایران به ازای یک میلیون نفر، ۲.۵ برابر میانگین دنیاست، گفت: سیاستهایی که تاکنون اعمال شده بیشتر نگاه درماننگری داشته تا نگاه پیشگیرانه و بهداشتی.
کرونا چند ماهی است عالمگیر شده و همچنان در همه نقاط دنیا یکه تازی میکند. هر روز اخبار جدیدی از میزان ابتلا و مرگ افراد مختلفی در دنیا منتشر میشود و تحقیقات جهانی برای کشف واکسن و داروی درمان این ویروس مرموز همچنان ادامه دارد.
فارس در ادامه نوشت: در کشورمان نیز روند ابتلا و جان باختن افراد نوسانات زیادی داشته است و اکنون چند روزی است که میزان ابتلا و جان باختن بیماران کرونایی، روند روبه رشدی داشته و نگرانیها در این خصوص بیشتر شده است.
در این میان حضور در فصل پاییز و حرکت به سمت سرد شدن هوا و وجود برخی بیماریهای فصلی همچون آنفلوآنزا نیز موجب ایجاد نگرانیهایی در جامعه شده و در مقابل بی تفاوتی بخشی از مردم در رعایت نکات و دستورالعملهای بهداشتی نیز از جمله مسائل و دل نگرانیهای موجود در مسیر کنترل و مهار این بیماری است.
برای آشنایی از آخرین وضعیت ویروس کرونا در جهان و ایران، تغییرات احتمالی در ویروس، نقاط ضعف و قوت تصمیمهای ستاد ملی کرونا در کشور و پیشنهادات مؤثر در کنترل کرونا در ایران پای صحبت حمید سوری استاد اپیدمیولوژی دانشگاه علوم پزشکی شهید بهشتی نشستیم و حاصل این گپ و گفت در ادامه از نظرتان میگذرد.
آقای دکتر! به عنوان اولین پرسش توضیح دهید که مهمترین تغییرات در اپیدمی کرونا در دنیا چگونه است؟
اپیدمیها مرتب میآیند و میروند؛ یعنی شاید کمتر روزی داشته باشیم که در دنیا اپیدمی وجود نداشته باشد، اما نوع، شکل و الگوی اپیدمیها متفاوت است. مثلا اپیدمیها میتواند در حد یک طغیان ساده محلی و منطقهای باشد یا در یک رستوران، غذایی آلوده بوده و یکسری افراد را مبتلا کند و اپیدمی ایجاد شود.
اپیدمی یعنی در یک زمان و مکان مشخص مثلا یک روز، یک هفته یا یک سال تعداد مواردی را که از یک بیماری مشاهده کنیم بیشتر از حد انتظار آن بیماری باشد. حد انتظار؛ یعنی اینکه به طور متوسط میزان بروز آن بیماری در دوره زمانی مشابه در گذشته و در همان مکان چقدر بوده است. مثلا فرض کنید ما هر سال انتظار داریم صد مورد ابتلا به سرخک در کشور روی دهد، اما اگر این تعداد تا ۳۰۰ مورد باشد، میگوییم اپیدمی شده است.
ممکن است یک بیماری در جامعهای همیشه وجود داشته باشد و عمومی یا آندومیک باشد، اما یک دفعه طغیان کند یا اصلا بیماری از قبل وجود نداشته باشد؛ مانند کرونا.
اپیدمیها الگوی متفاوتی دارند؛ برخی تک منبعی هستند مثل اینکه آب شهری آلوده شود و همه مصرف کنندگان مبتلا شوند.
تفاوت اپیدمی و پاندمی چیست؟
اپیدمی یعنی وقتی بیماری در یک منطقه، کشور یا مکان محدودی صورت میگیرد و در محدوده کشور یا کشورهایی که مجاور هم هستند وجود دارد؛ اما وقتی از پاندمی میگوییم یعنی از مرزهای کشور عبور کرده و حداقل در دو کشور و در دو منطقه مختلف از نظر سازمان جهانی بهداشت، به صورت اپیدمی ایجاد شده باشد.
طبق تقسیم بندی سازمان جهانی بهداشت ما ۶ منطقه در دنیا داریم؛ منطقه مدیترانه شرقی که ایران عضو آن است، اقیانوس آرام، جنوب شرقی آسیا، آفریقا، اروپا و آمریکا مناطق ششگانه سازمان جهانی بهداشت هستند.
وقتی این واژهها را به کار میبریم مفهوم آن این است که یکسری اقدامات را باید انجام دهیم. مثلا باید سفرها لغو شود، ورود و خروجها محدود شده و یکسری تصمیمات خاص صورت گیرد؛ بنابراین اپیدمیها همیشه رخ میدهند، اما بعضی از آنها پیش رونده هستند؛ مثل کرونا برخی تهدید کننده و برخی حاد هستند و برخی مزمن هستند، مانند افسردگی که اگر در جامعه اپیدمی شود، این حالت مزمن دارد؛ در نتیجه اپیدمیها و پاندمیها میتوانند الگوی متفاوتی داشته باشند و بدترین و مشکلترین آنها اپیدمیهای حاد پیش رونده و تهدید کننده هستند که کرونا نیز جزو آنهاست. برای همین موضوع است که سازمان جهانی بهداشت نیز اعلام همه گیری یا پاندمی کرونا کرد.
آخرین اپیدمی در سال ۲۰۰۹ میلادی بود که در آن زمان اپیدمی «مرس» را داشتیم و مربوط به خاورمیانه بود. زادگاه این اپیدمی عربستان و منشا آن شتر بود و نیز اپیدمی «سارس» را داشتیم که بسیاری از کشورهای آسیای جنوب شرقی در سال ۲۰۰۲ را شامل شد و نیز «ابولا» که در آفریقا بروز کرد.
آنفلوآنزای اسپانیایی بزرگترین اپیدمی قبل از کرونا
اپیدمیهایی که میزان مرگ و میر بالا داشتند و بزرگترین اپیدمی قبل از کرونا، «آنفلوآنزای اسپانیایی» بود که احتمال میدهند، بین ۲۰ تا ۵۰ میلیون نفر را در دنیا کشته باشد که در سال ۱۹۱۸ به وقوع پیوست؛ از آن زمان تاکنون چنین اپیدمی نداشتیم.
بعد از آن، دیگر بیماریهای عفونی به این شدت اپپدمی کرونا در دنیا نداشتیم که اینقدر فراگیر بوده و کشته داده باشد؛ حتی «مرس» و «سارس» که میزان کشندگی آنها بالا بوده، به دلیل اینکه سرعت انتشار آنها به اندازه کرونا نبود، این قدر تلفات نداشت؛ در حالی که کرونا تاکنون جان نزدیک یک میلیون نفر را گرفته است.
سایر اپیدمیهای محدود و تک منبعی مانند مسمومیت غذایی و نیز وبا که در اثر بروز سیل رخ میدهد، خیلی برای جامعه بشری نگران کننده نبوده و بیشتر نگرانیها در همان منطقه شیوع این اپیدمی بوده است.
در خصوص تفاوت بین اپیدمیهای گذشته در دنیا و اپیدمی فعلی کرونا توضیح دهید؛ اینکه کرونا چه وجه تمایزی با اپیدمیهای قبلی دارد؟
عمدهترین تفاوت موجود این است که این اپیدمی یا پاندمی، یک پاندمی تحریک کننده است؛ یعنی فقط مسئله ناشی از این اپیدمی جسمی و جانی نیست، بلکه تبعات سیاسی، اجتماعی و روانی داشته است.
شاید در زمان آنفلوآنزای اسپانیایی که در سال ۱۹۱۸ اتفاق افتاد، چنین شرایطی را داشتیم، اما مستندات محکمی راجع به آن وجود ندارد. در قرن ۱۴ شیوع طاعون داشتیم که ابتلا و مرگ زیادی را به همراه داشت.
البته اولین موضوعی که از اپیدمی در تاریخ ثبت شده به قبل از مسیح باز میگردد که به آن «طاعون آنتیگون» میگویند و اطلاعات زیادی در این خصوص وجود ندارد. اما اپیدمیهای وحشتناکی داشتیم به طوری که تمام جهان را در برمیگرفت و همین موضوع باعث ابداع قرنطینه در قرن ۱۴ شد.
با توجه به شرایط کرونا در کشور و وجود فراز و نشیبهای زیاد در میزان ابتلای افراد به آن تحلیل شما از وضعیت کرونا در ایران و جهان چگونه است؟
تحلیل بنده این است که تاکنون برنامهریزیها در داخل نتایج مطلوبی نداشته و علیرغم اینکه بسیاری از کشورها بعد از کشور ما دچار اپیدمی شدند، اما توانستند آن را کنترل کرده و پیک اپیدمی را مهار کنند.
در کشورمان اکنون پیک سوم را تجربه میکنیم؛ علیرغم اینکه این بیماری در کشور ما زودتر شناسایی شد؛ در صورتی که در ایتالیا و فرانسه این بیماری چند هفته بعد از ما شروع شد، اما آنها توانستند آن را کنترل کنند و ما هنوز نتوانستهایم.
اگر بخواهیم سراسر جهان را در نظر بگیریم به نظر میآید، چون در نیمکره جنوبی بیماری و اپیدمی آن بسیار دیرتر شروع و منتشر شد، مردم یک آگاهی و آمادگی در برابر اپیدمی داشتند و بیماری در آنجا زیاد انتشار پیدا نکرد. هر چند اپیدمی از شرق به آمریکای جنوبی رفته، اما همچنان بیماری کرونا میهمان کشور ماست.
درباره علت اینکه هنوز کرونا میهمان کشور ماست و اینکه ابهامات زیادی در اظهار نظرهای مختلف مسئولان و کارشناسان وجود دارد، توضیح دهید؟
اگر بخواهیم خیلی واقع بینانه و مستند راجع به این پرسش صحبت کنیم، فکر میکنم میتوانیم دو گروه عوامل را دسته بندی کنیم که در ماندگاری اپیدمی کرونا در کشورمان و اینکه اولین کشوری هستیم که پیک سوم را در دنیا تجربه میکنیم، وجود دارد.
یکسری عوامل خارج از محدوده اختیارات ما بوده و یکسری عوامل داخلی هستند. طبیعی است وقتی تحریم اقتصادی بوده و مشکل درآمد زایی وجود داشته باشد کنترل اپیدمی خیلی سختتر است؛ مثلا ما نمیتوانیم مردم را زیاد در خانه نگه داریم و امرار معاش آنها را نادیده بگیریم.
پرسشهای زیادی که بیپاسخ مانده اینکه چند درصد جامعه هنوز به بیماری مبتلا نشدهاند و ... ما نیازمند سیاستگذاری و برنامهریزی جامع هستیم، اما وقتی این هزینه چند میلیاردی نیاز دارد و دولت با مشکل مالی روبروست؛ بنابراین یکسری عوامل بیرونی باعث میشود سیاستها با احتیاط پیش برود. سیاستهایی که تاکنون اعمال شده بیشتر نگاه درماننگری داشته تا نگاه پیشگیرانه و بهداشتی برای همین کسانی که در تصمیمگیریها نقش داشته نیروهای متخصص پیشگیری نبودند؛ ممکن است آقا یا خانم متخصص عفونی به خوبی بتواند بیماری را درمان کند، اما این فرد تخصص ندارد تا در سیاستگذاریها و برنامهریزیها نقش داشته باشد.
اشکال در رویکردها بوده؛ چراکه رویکردهای ما به سمت درمان محور بوده تا رویکرد پیشگیری از بیماری؛ به همین دلیل ما از نیروهای متخصصی که در حوزه پیشگیری در کشور داریم استفاده نکردیم. وقتی پیامدهای ناگواری از این بیماری را در کشور میبینیم، باید آن را آسیب شناسی کنیم که چرا ما هنوز به این بیماری مبتلا هستیم؟ چرا در ایتالیا که بیماری با آن حجم عظیم کشته شروع شد توانست بیماری را کنترل کند و اکنون میزان مرگ روزانه آنها زیر عدد ۱۰ است؛ در حالی که ما در روزهای گذشته بیش از ۲۳۰ کشته داشتیم.
ایران جزو معدود کشورهای دنیاست که بیش از صد مورد کشته در روز دارد؛ بنابراین بخش عمده آسیب شناسی چرایی این موضوع به سیاستگذاریها و نگاه تصمیمگیران به این مسأله دارد. باید بخش به کارگیری نیروهای متخصص را فعالانه داشته باشیم؛ یعنی تمام مراجع تصمیمگیری که درگیر این موضوع هستند، از وزارت بهداشت، آموزش و پرورش و مجلس به این موضوع توجه کنند. اینها باید از نیروهای متخصص پیشگیری استفاده کنند؛ مثلا صدا و سیما هنوز یک مشاور تخصصی در اپیدمیولوژی ندارد تا پیامها را پالایش کند. وظایف مراجع دانشگاهی است که برای وزارت بهداشت تعیین تکلیف کنند؛ به ویژه مراکز پژوهش و تحقیقاتی.
در حالی که اینها سرگرم مقاله نویسی شدند؛ البته مقاله نویسی خوب است، اما در شرایطی که مردم در کرونا قربانی میدهند، چیزی را حل نمیکند و باید برای این موارد یک نقشه سیاست گذاری تعریف شود و پاسخ علمی برای آنها پیدا کنیم.
برای نمونه باید پاسخ دهیم که بازگشایی مدارس چقدر باعث افزایش میزان ابتلا، بستری و مرگ میشود. آموزش عالی قبل از برگزاری کنکور به محققان بگوید که اگر کنکور برگزار شود، خطر بیماری چقدر است؛ نه اینکه بگوییم آزمون و خطا میکنیم؛ در نتیجه باید پاسخ سؤالات مهم را از مراکز علمی بخواهیم. برای نمونه آیا اگر مدارس را ببندیم یا طرح ترافیک را اجرا کرده و یا اجرا نکنیم، چه تاثیری به همراه دارد؟
با توجه به توضیحات شما درباره ضرورت و اهمیت استفاده از صاحب نظران در تصمیم گیریها، آیا در ستاد ملی کرونا چنین افراد متخصصی وجود ندارد؟
متاسفانه به دلیل اینکه ستاد ملی کرونا به خوبی تعریف نشده برداشتها راجع به این ستاد نادرست است. ستاد ملی مبارزه با کرونا ستادی است که مسئول آن رئیسجمهور است و افراد محدودی مثل وزرا در آن هستند. البته یکسری کمیتههای جانبی در سطح وزارت بهداشت یا ستاد کرونای استان تهران وجود دارد که یکسری کارها را به صورت مشورتی انجام میدهند، اما آنها نیز هیچ تضمینی ندارند که توصیهها و پیشنهادات به آنها را به اجرا درآورند؛ بنابراین تصمیم جای دیگری گرفته میشود.
با توجه به جمعیت ۸۳ میلیون نفری کشور اکنون در مقایسه با کشورهای دنیا از نظر ابتلا و تعداد جانباختگان ما در چه جایگاهی قرار داریم؟
متاسفانه وضعیت ما خوب نیست. اکنون میانگین مرگ ناشی از کرونا به ازای یک میلیون نفر حدود دو و نیم برابر میانگین دنیاست و ما جزو ۱۰ کشور اول دنیا هستیم که میزان مرگ ناشی از کرونا را داریم. هفتههاست ما به لحاظ موارد ابتلا جزو ۱۰ تا ۱۲ کشور اول دنیا هستیم و این موضوع نشان میدهد وضعیت خوبی نداریم.
یکی از دلایل عمده آن، این است که ما از بضاعتهای موجود در کشورمان به درستی استفاده نمیکنیم. مهمترین آنها نیروی انسانی است. ما ۴۰ سال است دکتر تربیت میکنیم؛ باید کجا از دانش این افراد استفاده شود؟ ممکن است بگوییم بسیاری از آنها فقط مدرک داشته و سوادی ندارند، اما باید گفت بین آنها افراد باسواد هم وجود دارد، اما آیا از آنها استفاده میکنیم؟ یا از مراکز علمی و تحقیقاتی خود چه استفادهای میکنیم؟ مثلا مرکز پژوهشهای مجلس تاکنون چند متخصص را در خصوص کرونا دعوت کرده تا نظرات آنها را بشوند و آنها در سیاست گذاریها مشورت دهند؛ بنابراین متاسفانه وضع ما خوب نیست؛ علیرغم اینکه حق ما نیست که وضعمان خوب نباشد.
اگر بخواهیم شرایط بهتری داشته باشیم ما نیازی به نیروی انسانی خارج از کشور و استفاده از نظرات آنها نداریم و همه امکانات موجود است؟
بله ما همه چیز را داریم؛ البته نیاز به استفاده از تجارب کشورهای دیگر را داریم، اما تجارب کشورهای دیگر باید بومیسازی شده و متناسب با شرایط جامعه ما بومی شود و این کار متخصصان داخلی است.
وقتی بحث اپیدمی میشود، معمولا اپیدمیولوژیستها نقش اول را دارند. البته متخصصان پزشکی در بحث بالینی میتوانند ورود کنند، اما در حوزه پیشگیری نه؛ همانطور که ما نیز نمیتوانیم در درمان وارد شویم و هرکسی باید متناسب با تخصص خود ورود کند.
وقتی میگوییم اپیدمی یعنی اپیدمیولوژیستها مهمترین افراد در این زمینه هستند. بیش از ۳۰ سال در کشور اپیدمیولوژیست تربیت میکنیم؛ تازه این جدای از افرادی است که در خارج تحصیل کرده و برگشتند؛ این کار برای چنین روزهایی است که اگر اپیدمی روی داد از آنها استفاده شود.
اپیدمیها ضمن اینکه جان مردم را میگیرد و مضر است برای عدهای منفعت دارد؛ بالاخره افراد آزمایش و تست میدهند و عدهای سود میبرند. آنکه دارو وارد میکند سود میبرد؛ بنابراین بسیاری تقاضای القایی غلط به جامعه منتقل میکنند؛ یعنی چیزی که برای مردم واجب نیست در اثر تبلیغ، آن را به یک تقاضای عمومی تبدیل کنند و دولت و مسئولان به جای اینکه به سمت نیازهای اساسی بروند، دنبال تامین چیزهایی میروند که اصلا اولویت نیست.
نمیشود در اپیدمیها ساده اندیشی کرد و فکر کرد هر سیاستی که اعمال میشود با نیت صد در صد خیر است؛ در حالی که عدهای دنبال نیت خیر نبوده و دنبال منافع خود هستند. وظیفه مسئولان این است که نگذارند عدهای در این شرایط سودجویی کنند و منافع خود را به افراد تحمیل کنند.
شرایط شیوع کرونا در استان تهران به عنوان بزرگترین استان کشور را چگونه ارزیابی میکنید؟
طبیعتا تهران ویژگی خاص خود را دارد. در اپیدمیها نکته مهم رابطه بین مواجهه یافتگی و پیامد است. هر چقدر مواجهه یافتگی با موارد ابتلا بیشتر باشد؛ به خصوص کووید ۱۹ که سرعت انتشار بالایی دارد این موضوع قابل توجهتر است.
تهران محل تقاطع همه رفتارهای شهرها و استانهای کشور است و مواجههها الگوی پیچیدهتری نسبت به نقاط دیگر دارند و به علت تردد زیاد، شانس ابتلا و سرعت انتشار و الگوی بیماری متفاوت بوده و افزایش مییابد.
بعد از اینکه بیماری عفونی در جامعهای ماندگار شد و حالت بومی پیدا کرد، کم کم سیستم ایمنی مردم نسبت به آن بیماری ایمنی پیدا میکند.
البته نمیگوییم که افراد مبتلا نمیشوند، اما وقتی یک نفر از بیرون منطقه با یک الگوی اپیدمی متفاوتی وارد آن جامعه میشود، میتواند این تعادل نسبی به دست آمده را مختل کند.
تهران اکنون چنین ویژگی دارد و به طور مرتب الگوی آن تحت تاثیر ترددهاست. از طرف دیگر تنوع شیوه زندگی، وضعیت اقتصادی، اجتماعی و رفتاری در تهران بسیار بالاست، اما در نقاط دیگر این چنین نیست و این باعث پیچیده شدن اپیدمی شده است.
تحقیقاتی که در تهران انجام دادیم نشان میدهد اپیدمی ابتدا در شرق تهران متمرکز بود، اما کم کم به سمت مرکز شهر تهران آمده است؛ البته هنوز شرق آن نیز آلوده است، اما در غرب تهران و شمال غرب آن وضعیت اپیدمی را خیلی به صورت حاد نمیبینیم؛ در حالی که در شرق، مرکز و جنوب تهران وضعیت بدتر است.
تهران ویژگی و رفتارهای خاص خود را میطلبد و نسبت به میانگین کشور پیچیدهتر است و پیشبینی این است که اگر اپیدمی رو به خاموشی بگذارد، در تهران این اتفاق با تاخیر به وقوع بپیوندد. وقتی این موضوع با تاخیر همراه باشد، طبیعتا این پتانسیل و ظرفیت انتشار و شدت بیماری در آن بالاتر است.
آیا تغییرات و جهشی در ویروس کرونا ایجاد شده است؟
جهش در ویروس مرتب صورت میگیرد، اما آنقدر جهشهای معناداری نیست که تاثیر زیادی در بیماریزایی بگذارد. بر اساس گزارش مرکز بیماریهای اروپا که مربوط به کمتر از دو هفته گذشته است، بیان میکند هیچ سندی در دنیا هنوز وجود ندارد که تائید کند تغییر ژنتیکی اساسی در کرونا داریم.
وقتی هیچ تغییر اساسی وجود ندارد، خیلی نمیتوانیم روی این موضوع مانور دهیم. بیشتر از آن چیزی که مطرح است موضوع سیاست گذاری و رفتار مردم است.
آقای دکتر! هر روز از نقاط مختلف دنیا خبرهایی مبنی بر ساخت واکسن مطرح میشود. اکنون وضعیت تهیه واکسن به کجا رسیده است؟
در جاهای مختلفی این کار شروع شده، ولی تاکنون هیچ واکسنی که قابلیت استفاده عمومی داشته باشد در دنیا وجود ندارد؛ کما اینکه در آکسفورد که پیشآهنگ تولید واکسن بود و امیدوار بودند واکسن زودتر در دسترس قرار گیرد، این کار به خاطر مشکل ایمنی متوقف شد.
هیچ کس نمیتواند زمان آمدن واکسن را پیشبینی کند
مراحلی وجود دارد تا واکسن مورد استفاده عام قرار گیرد و معمولا ۵ فاز متفاوت است. در شرایط عادی ممکن است ۱۰ تا ۱۴ سال زمان ببرد، اما در شرایط اپیدمی به خاطر اهمیت موضوع زمان آن کوتاهتر خواهد بود؛ اما این طور نیست که مثلا بگوییم دو ماه دیگر واکسن به دست ما میرسد.
هیچ کس نمیتواند زمان آمدن واکسن را پیشبینی کند. پیشبینی یعنی اینکه بتوانیم بگوییم واکسن چه زمانی در داروخانه در دست مردم قرار دارد؛ در حالی که تا مراحل پنجگانه را نگذارنند هیچ تضمینی وجود ندارد. برخی تا مرحله سه پیش رفتند، اما بازگشتند.
با توجه به توضیحات شما، برای مدیریت بهتر شرایط کرونا در کشور چه پیشنهاداتی دارید؛ باتوجه به اینکه مشاهده میکنیم در میزان حساسیت و توجه مردم در رعایت پروتکلهای بهداشتی نوساناتی وجود دارد.
ما به کمک همکاران بالینی و عفونی خود به مدت دو ماه بر روی پروتکلی کار کردیم تا آن را به اجرا درآوریم. قرار بود در تهران و زنجان آن را پیاده کنیم، اما متاسفانه خیلی به ما توجهی نکردند.
چون باید ابتدا هوشمندانه عمل کرده و آن را پایلوت کنیم و اثربخشی و عوارض جانبی آن را بیازماییم و اولویتها را مشخص کنیم.
پیشنهادات بنده این است که ابتدا لازم است تغییر سیاست بدهیم؛ مثلا به جای اینکه نگاه ما درمانی باشد و اعضای کمیته علمی و کمیته اجرایی افراد با تخصص بالینی باشند، باید نگاه، نگاه پیشگیری باشد؛ یعنی اصل بر پیشگیری باشد.
موضوع دوم اینکه؛ ارتباط رسانهای که بین اپیدمی و مردم وجود دارد باید خوب پالایش شود تا مردم به سیستم بهداشت و درمان بیاعتماد نشوند؛ اکنون برخی حرفهایی میزنند که غیر واقع بوده و فاقد مستندات علمی است.
مثلا یک بار گفتند ماسک باعث کم شدن اکسیژن میشود، یک بار اعلام شد تا پایان سال ۴۰ میلیون نفر مبتلا میشوند و همچنین گفتند گروه سنی مبتلایان تغییر کرده است؛ اینها همه غلط است؛ یعنی ما نمیتوانیم به صرف اینکه ۴ بیمار به مطب ما یا بیمارستان مراجعه میکند آن را به کل کشور تعمیم دهیم؛ چرا که این نیاز به تحقیقات و کار وسیع و با نمونههای درست و کافی دارد.
شما میگویید اظهار نظرهای مختلفی میشود و ابهامات زیاد است، آیا شما آمار مشخصی دارید که در کشور چه تعداد افراد به کرونا مبتلا شده و خوب شدهاند؟
نه؛ چنین آماری وجود ندارد. این از آن سوالاتی است که برای پاسخ به آن نیاز به تحقیق داریم؛ البته این کار با تعداد نمونه کوچک انجام شده، اما قابل اعتماد نیست.
با توجه به فصل پاییز و همزمانی بیماریهای سرماخوردگی، کرونا و آنفلوآنزا شرایط پیش رو را چگونه ارزیابی میکنید؟
طبیعی است وقتی اپیدمی همزمان و همراه با بیماری دیگری میشود که خاستگاه یکسان داشته دارند نگران کننده است. یکی از بحثهایی که نگران میکند این است که مردم به علت سرما به محیطهای بسته میروند و این باعث میشود انتشار بیماری به دیگران بیشتر شود.
دومین نگرانی این است که آنفلوآنزای فصلی بیاید و باعث شود سیستم ایمنی افراد ضعیفتر باشد و ابتلای همزمان وجود داشته و عارضه ایجاد کند.
کرونا سرما را بیشتر دوست دارد
سومین موضوع این است که ما از حالت نیمه تعطیلی مانند فعالیت مدارس و دانشگاه خارج میشویم و مواجهه افراد افزایش مییابد؛ ضمن اینکه در پاییز و زمستان امکان سرفه و عطسه بیشتر میشود و در نتیجه شانس ابتلا را افزایش میدهد. درست است ویروس کرونا تابع دما نیست، اما علاقهاش به سرما بیشتر است و سرما را از گرما بیشتر دوست دارد.
پایان اپیدمی کرونا در ایران و دنیا را چگونه پیشبینی میکنید؟
نمیتوان این موضوع را پیشبینی کرد و بستگی به عزم جهانی دارد و اصلا نمیشود نگاه منطقهای، سیاسی و کشوری به این موضوع کرد؛ چراکه اپیدمی و پاندومی کرونا مسئله جهانی است. اگر همه دنیا از این ویروس پاک شود، اما یک کشور هم باقی بماند، میتواند این ویروس را انتشار داده و انتقال دهد.
البته به طور طبیعی و در طول تاریخ هم داشتهایم که اپیدمیها و بیماریهای عفونی معمولا یک تاریخ مصرف و عمری دارند؛ مثلا اوج آنفلوآنزای اسپانیایی دو تا سه سال بیشتر طول نکشید، اما برخی دوستان به تبع آن برای کرونا نیز پیشبینی دو تا سه ساله میکنند که این پیشبینی خیلی درست نیست؛ چراکه نمیشود این را با آن عدد مقایسه کرد.
در عالم ویروسها حتی اگر یک ژن جابجا شود میتواند تفاوت زیادی در ماهیت بیولوژیک ویروس ایجاد کند و خیلی امیدوار نیستیم این اپیدمی در کوتاه مدت تمام شود.
با توجه به توضیحات شما آیا اکنون وضعیت همه نقاط کشور قرمز است؟
متاسفانه به رنگهای سبز، زرد و قرمز در کشور ما سلیقهای نگاه میشود؛ هرکسی هر رنگی میخواهد استفاده میکند؛ بدون اینکه مصداق علمی آن را بداند. برای نمونه اعلام شد وضعیت فلان منطقهای سیاه شده، در حالی که ما در اپیدمیها رنگ سیاه نداریم و معمولا سه تا ۴ رنگ، قرمز، سبز، زرد و نارنجی وجود دارد و اینها معیار جهانی دارند.
معیار جهانی در تعیین وضعیتهای مختلف چگونه است؟
اگر در طول دوره بیماری که ۱۴ روز است، در منطقه، شهر یا کشور به ازای هر صد هزار نفر جمعیت بیش از ۲۵ مورد جدید ابتلا داشته باشیم آن را منطقه قرمز میگوییم. منطقه سبز یعنی کمتر از یک مورد در ازای صد هزار جمعیت وجود داشته باشد. با این تعاریف ما جای سبزی در کشور نداریم.
وقتی رنگها را بیان میکنیم این وضعیت تجهیزاتی میطلبد؛ یعنی در وضعیت قرمز باید همه مدارس تعطیل شود؛ پس اگر همه جا قرمز است چرا مدارس باز است؟ اینها تناقض است؛ یعنی یا تعریف ما از وضعیت قرمز، زرد و سبز اشتباه است یا اقداماتی که متناسب با این تعاریف اعلام شده نادرست است.













