بیماری پسوریازیس؛ علائم، انواع و راههای درمان آن
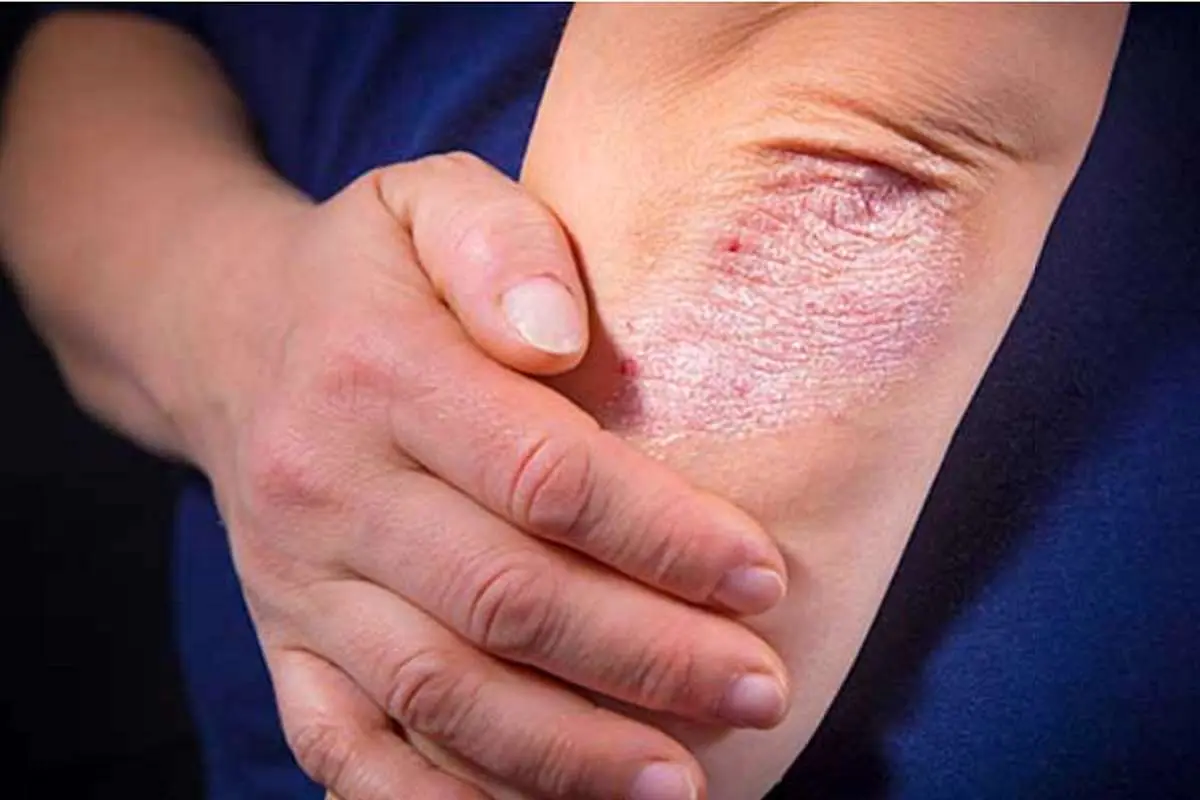
«پسوریازیس» یا بیماری پوستی صدف یک بیماری خود ایمنی، غیر مسری و مزمن پوستی است که نام آن از کلمهای یونانی به معنی «خارش» گرفته شده است. این بیماری هنگامی رخ میدهد که دستگاه ایمنی بدن سیگنالهای اشتباهی را به مغز انسان میفرستد و این سیگنال اشتباه سبب میشود تا سرعت تولید سلولهای پوستی تا چند برابر افزایش یابد.
پسوریازیس چیست؟
![بیماری پسوریازیس ]dsj? بیماری پسوریازیس؛ علائم، انواع و راههای درمان آن](https://static1.fararu.com/servev2/NmUwZjghasUu/5Uwvb7W7Zm0,/file.jpg)
پسوریازیس یک بیماری پوستی مزمن غیرقابل پیشبینی و دارای دورههای عود کنندگی است. مطالعات سالهای اخیر نشان میدهد که ۷ میلیون بیمار مبتلا به پسوریازیس در ایالات متحده وجود دارد و شیوع این بیماری در آسیا و ایران نیز بین ۲.۴ تا ۴.۷ درصد اعلام شده است. پسوریازیس در هر سنی رخ میدهد و با مشکلاتی مثل افسردگی، کاهش کیفیت زندگی، بیماریهای قلبی و عروقی، سکته مغزی، سندرم متابولیک و آرتریت همراه است. همچنین علت دقیق این بیماری شناخته شده نیست و برای همین هنوز درمان قطعی برای این بیماری وجود ندارد و تنها از درمان علامتی برای افراد مبتلا استفاده میشود.
علت ابتلا به پسوریازیس چیست؟
علائم بیماری پسوریازیس
ــ پلاکهای ملتهب، برآمده و قرمز روی پوست
ــ پلاکهای قرمز پوستی پوشیده شده با پوستههای ضخیم و نقرهای
ــ لکههای پوسته پوسته کوچک (معمولا در کودکان دیده میشود، لکههای پسوریازیس میتواند از تکههای کوچک شوره سر مانند پوسته پوسته شدن تا فوران به صورت درگیری قسمتهای عمده متفاوت باشد.)
ــ پوست خشک و ترک خورده که ممکن است خونریزی کند
ــ خارش، سوزش یا درد در اطراف ضایعات
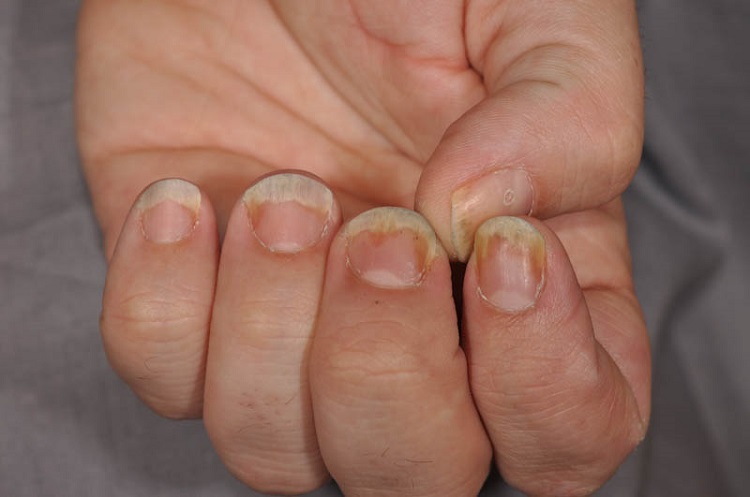
ــ ناخنهای ضخیم و فرو رفته
ــ مفاصل سفت، متورم شده و دردناک
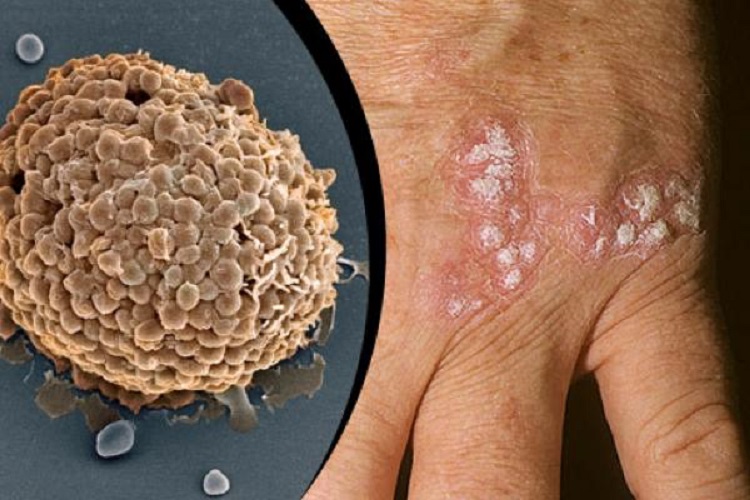
انواع بیماری پسوریازیس
۱. پسوریازیس پلاکی (Plaque psoriasis)
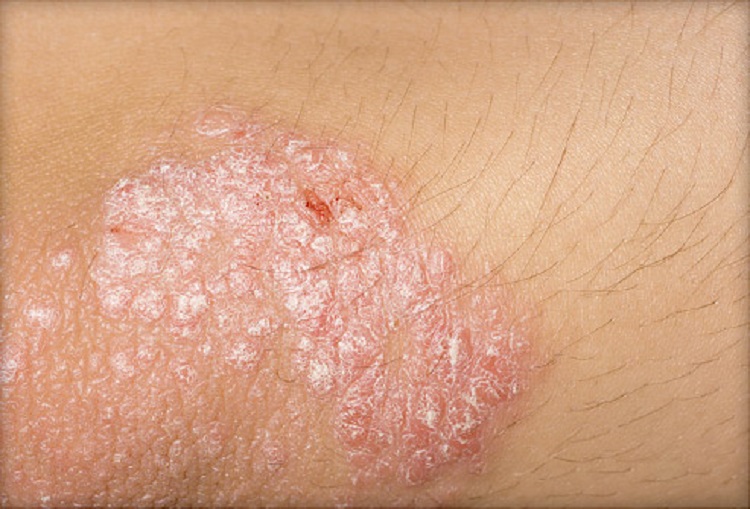
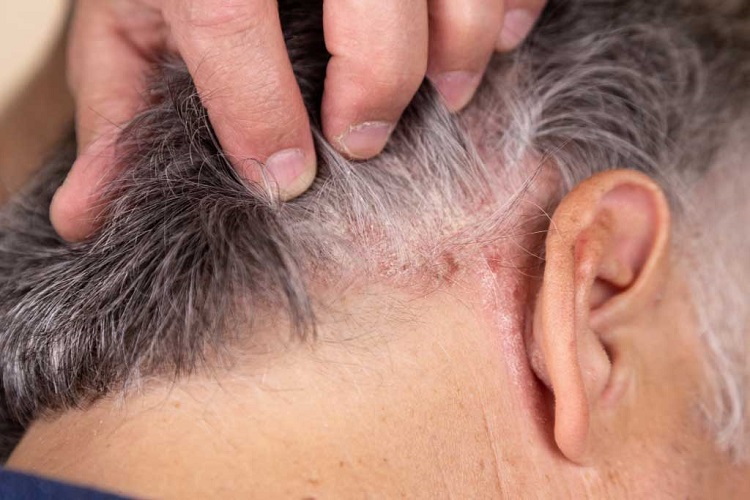
۲. پسوریازیس پوست سر (Scalp psoriasis)
۳. پسوریازیس ناخنی (Nail psoriasis)
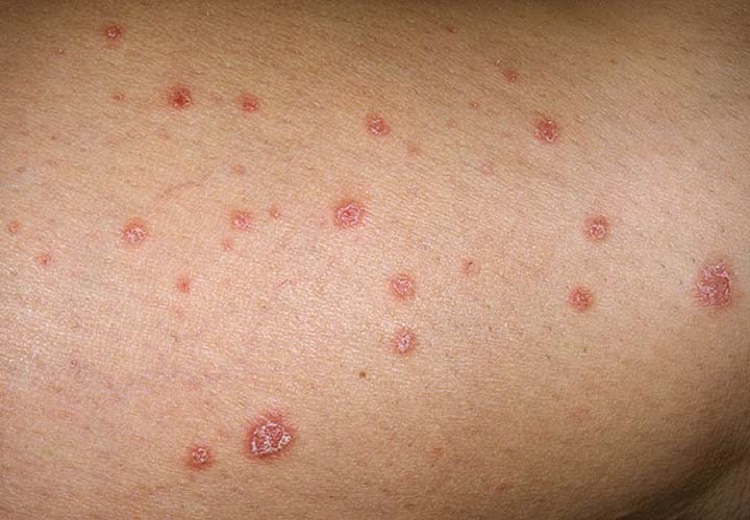
۴. پسوریازیس قطرهای (Guttate psoriasis)
۵. پسوریازیس معکوس (Inverse psoriasis)
همچنین بیماری پسوریازیس را براساس شدت آن نیز تقسیمبندی میکنند که این بیماری میتواند خفیف، متوسط و یا شدید باشد. به عبارت دیگر اینکه چه مقدار از بدن فرد تحت تأثیر این بیماری قرار گرفته است، شدت این بیماری را مشخص میکند. از سوی دیگر شدت بیماری با بررسی اینکه چگونه پسوریازیس بر کیفیت زندگی بیمار تأثیر میگذارد؛ نیز ارزیابی میشود. برای مثال پسوریازیس میتواند تأثیر جدی بر فعالیتهای روزانه فرد داشته باشد؛ حتی وقتی که بخش کوچکی از بدن را مانند کف دست یا کف پا درگیر کرده باشد. درجههای مختلف پسوریازیس براساس شدت این بیماری عبارتاند از:
۱. خفیف: علائم بیماری کمتر از سه درصد از بدن شما را درگیر میکند.
۲. متوسط: علائم بیماری بین ۳ تا ۱۰ درصد از بدن شما را درگیر میکند.
۳. شدید: علائم بیماری بیش از ۱۰ درصد از بدن شما را درگیر میکند.
عوامل خطرزا در ابتلا به پسوریازیس
۱. سابقه خانوادگی: یکی از مهمترین عوامل خطر است. داشتن یک والد پسوریازیس خطر ابتلا به این بیماری را در فرد افزایش میدهد؛ همچنین اگر پدر و مادر هر دو مبتلا به پسوریازیس باشند، خطر ابتلا را در فرد افزایش میدهد.
۲. عفونتهای ویروسی و باکتریایی: افراد مبتلا به HIV نسبت به افرادی که سیستم ایمنی سالم دارند، با احتمال بیشتری به پسوریازیس مبتلا میشوند. کودکان و نوجوانان با عفونتهای مکرر بهویژه گلودرد چرکی ممکن است در معرض خطر بیشتری قرار بگیرند.
۳. استرس: از آنجایی که تنش و استرس میتواند بر سیستم ایمنی بدن تاثیر بگذارد، سطوح بالای استرس ممکن است خطر ابتلا به پسوریازیس را افزایش بدهد.
۴. چاقی: وزن بیش از حد خطر ابتلا به پسوریازیس را افزایش میدهد. ضایعات (پلاکها) مرتبط با انواع پسوریازیس معمولا در چینهای پوستی ایجاد میشود.
۵. سیگار کشیدن: تنباکوی سیگار نهتنها خطر ابتلا به پسوریازیس را افزایش میدهد، میتواند شدت بیماری را نیز افزایش بدهد. سیگار کشیدن نیز ممکن است نقش اولیه در پیشروی بیماری داشته باشد.
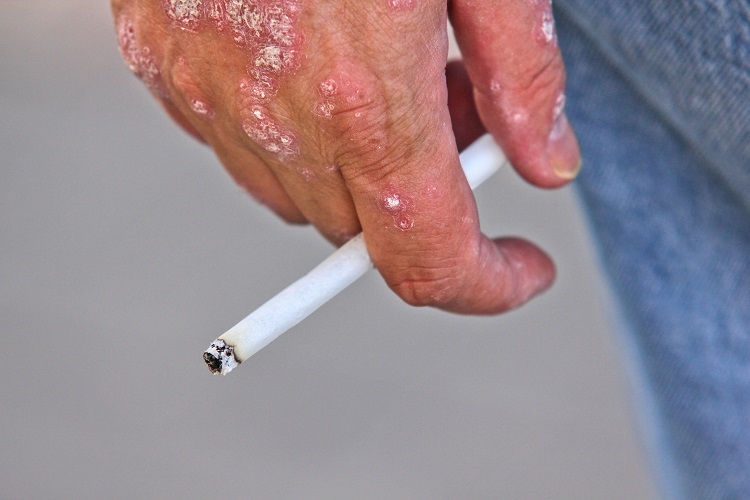
۶. مصرف الکل: مصرف الکل زیاد میتواند باعث عود پسوریازیس شود. اگر بیش از حد الکل مصرف کنید، ممکن است عودهای پسوریازیس به دفعات بیشتری اتفاق بیافتند.
۷. صدمه: یک حادثه، بریدگی یا خراشیدگی ممکن است باعث عود پسوریازیس شود. آمپولها، واکسنها و آفتابسوختگیها نیز میتوانند به عود دوباره پسوریازیس منجر شوند.
۸. مصرف برخی داروها: برخی داروها از جمله لیتیوم (که برای اختلالات دوقطبی تجویز میشود)، داروهای ضد فشار خون (مانند بتابلاکرها)، داروهای ضد مالاریا، مصرف ید و مصرف استروئیدهای سیستمیک (کورتون) میتوانند خطر ابتلا به پسوریازیس را افزایش بدهند.
بیماری پسوریازیس چگونه تشخیص داده میشود؟
۱. معاینه فیزیکی: بیشتر پزشکان قادرند با یک معاینه فیزیکی ساده این بیماری را تشخیص بدهند. علائم پسوریازیس معمولا واضح (آشکار) و تشخیص آنها از سایر بیماریهایی که ممکن است باعث علائم مشابه شوند، آسان است. در طول معاینه فیزیکی حتما تمام نواحی درگیر را به پزشکتان نشان بدهید. بهعلاوه اگر یکی از اعضای خانوادهتان پسوریازیس دارد، پزشکتان را در جریان قرار بدهید.
۲. بیوپسی (نمونهبرداری): اگر علائم نامشخص باشند یا اگر پزشکتان بخواهد تشخیص مشکوک خود را تأیید کند، ممکن است از پوست نمونهبرداری کند که این کار به بیوپسی معروف است. یک نمونه کوچک به آزمایشگاه فرستاده خواهد شد و در زیر میکروسکوپ بررسی میشود. این آزمایش میتواند نوع پسوریازیس شما را تشخیص بدهد؛ همچنین قادر است سایر اختلالات یا عفونتهای احتمالی را رد کند.
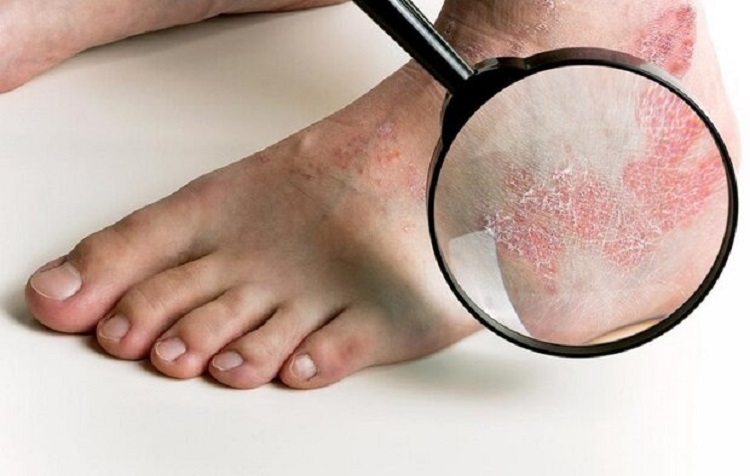
انواع درمانهای بیماری پسوریازیس
الف) درمانهای موضعی پسوریازیس (Topical treatments)
۱. مرطوبکنندهها: مرطوبکنندهها (Emollient) داروهای نرمکنندهای هستند که مستقیم روی پوست استعمال میشوند تا جلوی از دست دادن آب بدن را بگیرند. در این روش درمانی معمولا یک ورقه نازک روی ناحیه استعمال مرطوبکننده را میپوشاند تا از آن محافظت کند. اگر فرد دچار پسوریازیس خفیف باشد، احتمالا اولین درمانی که پزشک معالج تجویز میکند، یک نوع مرطوبکننده است. از مزایای اصلی مرطوبکنندهها کم شدن خارش و پوسته پوسته شدن است. در همین حال گمان میرود که برخی درمانهای موضعی روی پوستهای مرطوب شده مؤثرتر باشند.
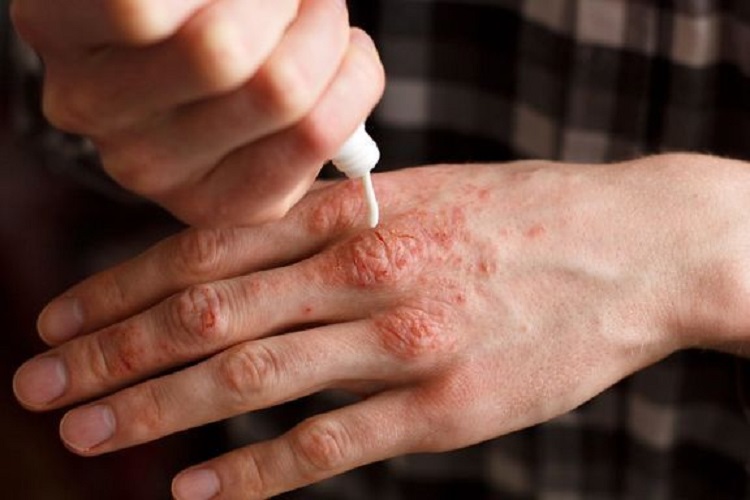
۲. کرم یا پمادهای استروئیدی: کرمها یا پمادهای استروئیدی عموما برای درمان بیماری پسوریازیس خفیف تا متوسط در بیشتر نواحی بدن مورد استفاده قرار میگیرند. این روش درمانی موجب کاهش التهاب میشود. در همین حال این درمان از روند تولید سلولهای پوستی میکاهد و خارش بدن را کاهش میدهد. کورتیکواستروئیدهای موضعی دارای انواع خفیف تا بسیار قوی هستند. به همین جهت توصیه میشود تنها در صورت توصیه پزشک از این داروها استفاده کنید.
۳. کرمهای مشتقات ویتامین D: کرمهای مشتقات ویتامین دی (Vitamin D analogues) معمولا همراه با کرمهای استروئیدی یا به جای آن برای پسوریازیس خفیف تا متوسط مورد استفاده قرار میگیرند و روی نواحی مانند دست و پا، شکم و سینه یا پوست سر تأثیر میگذارند. کرمهای مشتقات ویتامین D با کند کردن روند تولید سلولهای پوستی روی علائم بیماری تأثیر میگذارند و همینطور دارای اثرات ضد التهابی هستند.
۴. مهار کنندههای کلسینورین: مهار کنندههای کلسینورین مانند تاکرولیموس (Tacrolimus) و پیمکرولیموس (pimecrolimus) پمادها یا کرمهایی هستند که از فعالیت دستگاه ایمنی بدن میکاهند و به کاهش التهاب کمک میکنند. در مواردی که کرمهای استروئیدی اثربخش نباشند، پزشکان برای درمان پسوریازیس در نواحی حساسی مانند پوست سر، نواحی تناسلی و چینهای پوستی مهار کنندههای کلسینورین را برای بیماران خود تجویز میکنند.
۵. دیترانول یا آنترالین: دیترانول یا آنترالین بیش از پنجاه سال است که برای درمان پسوریازیس به کار میروند. این دارو قبلا نشان داده است که در سرکوب تولید سلولهای پوستی موثر است و عوارض جانبی کمی دارد. با این حال استعمال مقادیر بالای این دارو میتواند موجب سوزش در ناحیه مورد استعمال شود.
ب) نور درمانی (فتوتراپی)
۱. نوردرمانی پرتوی ماورای بنفش B: نوردرمانی پرتو ماورای بنفش B از طول موج نوری نامرئی بهره میبرد. پرتوی ماورای بنفش میتواند به کاسته شدن از روند تولید سلولهای پوستی بیانجامد. معمولا این روش درمانی برای برخی از بیماران مبتلا به پسوریازیس که درمانهای موضعی در آنها اثربخشی نداشته است، توصیه میشود. با وجودی که هر جلسه نور درمانی به این روش تنها چند دقیقه به طول میانجامد، شاید لازم باشد که بیمار هفتهای ۲ تا جلسه و به مدت ۶ تا ۸ هفته به مرکز درمانی مراجعه کند.
۲. پسورالن به علاوه پرتو ماورای بنفش A: برای این درمان ابتدا به فرد قرص حاوی ترکیباتی به نام پسورالن (Psoralen) خورانده میشود. در همین حال ممکن است که پسورالن مستقیم روی پوست فرد استعمال شود. با استعمال پسورالین پوست فرد نسبت به نور حساستر میشود که میتواند به صورت بالقوه بر اثربخشی پرتوی ماورای بنفش A بیافزاید. همانطور که از نام آن مشخص است، نفوذپذیری پرتوی ماورای بنفش A از ماورای بنفش B به پوست بیشتر است. این روش درمانی در صورتی که فرد مبتلا به پسوریازیس شدید باشد و به سایر روشهای درمانی پاسخ مناسبی نداده باشد، مورد استفاده قرار میگیرد.
۳. نور درمانی ترکیبی: ترکیب نور درمانی با سایر روشهای درمانی معمولا اثربخشی در بهبود بیماری پسوریازیس را افزایش میدهد. برخی پزشکان از نوردرمانی پرتوی ماورای بنفش B به همراه کل تار بهره میبرند. کل تار میتواند پوست را پذیرای نور بیشتری کند که به روند درمان سرعت میبخشد. ترکیب نوردرمانی پرتوی ماورای بنفش B با کرم دیترانول نیز شاید برای برخی بیماران مؤثر باشد که به «درمان اینگرام» نیز معروف است.

پ) داروهای خوراکی یا تزریقی
۱. رتینوئیدها: از مشتقات ویتامین A است. این گروه از داروها زمانی که پسوریازیس شما شدید باشد و به درمانهای دیگر پاسخ نمیدهد، مناسب است. عوارض جانبی ممکن است شامل التهاب لب و ریزش مو باشد و از آنجایی که رتینوئیدها مانند Acitretin میتوانند باعث نقصهای شدید جنینی شوند، زنان در سنین باروری حداقل سه سال پس از مصرف دارو باید از اقدام به بارداری جلوگیری کنند.
۲. متوترکسات: به صورت خوراکی تجویز میشود. متوترکسات (Rheumatrex) با کاهش تولید سلولهای پوستی و سرکوب التهاب میتواند برای درمان پسوریازیس کمک کننده باشد. این دارو همچنین ممکن است پیشرفت پسوریازیس مفصلی را در برخی افراد کندتر کند. متوترکسات به طور کلی در دوزهای کم قابل تحمل است و ممکن است عوارض کمتری را ایجاد کند. با این حال ممکن است باعث ناراحتی معده، از دست دادن اشتها و خستگی شود. هنگامی که برای مدت طولانی استفاده میشود، میتواند عوارض جانبی جدی ازجمله آسیب شدید کبد و کاهش تولید سلولهای قرمز و سفید خون و پلاکتها را ایجاد کند.
۳. سیکلوسپورین: سیستم ایمنی را سرکوب میکند و اثر بخشی آن مشابه متوترکسات است؛ اما مدت کوتاهی میتواند استفاده شود. سیکلوسپورین مانند سایر داروهای سرکوب کننده سیستم ایمنی خطر ابتلا به عفونت و سایر مشکلات ازجمله سرطان را افزایش میدهد. همچنین مصرف سیکلوسپورین مخصوصا در دوزهای بالاتر و درمان درازمدت فرد را مستعد ابتلا به مشکلات کلیوی و فشار خون بالا میکند.
۴. داروهای بیولوژیک: این دسته از داروها سیستم ایمنی شما را تغییر میدهند و از تعاملات بین سیستم ایمنی و مسیرهای التهابی جلوگیری میکنند. این داروها به شکل آمپول یا تزریقهای داخل وریدی تجویز میشوند.
درمانهای خانگی برای پسوریازیس
۲. پوست خود را در مقابل مقادیر کم نور خورشید قرار بدهید: یک مقدار کنترل شده از نور خورشید میتواند پسوریازیس را بهبود بخشد؛ اما اشعه نور خورشید به مقدار زیاد میتواند عامل برانگیزاننده باشد، باعث بدتر شدن بیماری شود و خطر ابتلا به سرطان پوست را نیز افزایش بدهد. با این حال باید قبل از هر چیز از پزشک خود در مورد بهترین روش استفاده از نورخورشید به صورت طبیعی برای درمان بیماریتان سوال کنید.
۳. سرکه سیب: به منظور بهبود خارش پوست سر به دلیل بروز بیماری پسوریازیس (صدف) میتوان چندین بار در طول هفته از سرکه سیب استفاده کرد. این محلول را میتوان به طور خالص یا با کمی آب ترکیب کرد؛ سپس آن را به محل خارش مالید. پس از ایکه سرکه روی محل مورد نظر خشک شد، پوست سر خود را بشویید تا مانع بروز التهاب و حساسیت شود.

۴. فلفل قرمز: فلفل قرمز حاوی مادهای به نام کاپسایسین (Capsaicin) است. نتایج بررسیهای محققان نشان میدهد این ماده شیمیایی میتواند درد، التهاب و قرمزی پوست را از بین ببرد. البته برخی افراد معتقد هستند این ماده باعث احساس سوزش پوست میشود.
۵. زردچوبه: نتایج مطالعات انجام شده نشان میدهد که این ادویه میتواند مانع پیشرفت بیماری پسوریازیس شود؛ بنابراین به مبتلایان این بیماری توصیه میشود که از زردچوبه در وعدههای غذایی خود استفاده کنند یا مکمل آن را مصرف کنند.
۶. آلوئهورا: نتیجه بررسیهای محققان ثابت کرده است که مصرف آلوئهورا میتواند باعث بهبود بیماری پسوریازیس شود. این گیاه ضد التهاب است و قرمزی پوست را کاهش میدهد. استفاده از ژل و کرمهای بدون بو با ۰.۵ درصد آلوئهورا موجود در آن میتواند علائم این بیماری را کاهش بدهد.

۷. اسیدهای چرب امگا ۳: اسیدهای چرب امگا ۳ که در ماهیهای چرب مانند قزل آلا، ماهی تن و ساردین موجود است، میتواند با التهاب مقابله میکند. افرادی که از پسوریازیس رنج میبرند، میتوانند از مکملهای روغن ماهی نیز استفاده کنند. بهتر است افراد برای استفاده از این مکملها با پزشک خود مشورت کنند.















